- Расстройство желудка
- Кислотный Рефлюкс / Язвы
- Гастроэнтерит
- Менструальные боли, корчи
- Инфекции мочевыводящих путей (ИМП) и мочевого пузыря
- Боль в желчном пузыре и камни в желчном пузыре
- Камни в почках
- Аппендицит
- Дивертикулит
- Воспалительные заболевания кишечника (ВЗК)
- Связанные симптомы
- Проблема сильных болей в животе
- Дифференциальная диагностика
- Диффузия боли в животе
- Выраженная абдоминальная боль
- Микробиология
- Доктора медицинских наук говорят…
- Интер-вентиляционная терапия
- Способ хирургического лечения диффузного перитонита
- Дренаж абсцесса кожи
- Антибактериальная терапия
- Продолжительность терапии
Введение и резюме
Боль в животе и сильная боль в животе — это один из самых распространенных дискомфортов и частых причин для посещения врача. В большинстве случаев боль в животе и боли в животе вызваны несварением пищи в желудке, которое будет устранено со временем, гидратацией и отдыхом. Однако есть некоторые условия, которые требуют медицинской помощи. Мониторинг ваших симптомов и узнавание больше о них из этой статьи, может помочь вам отличить боль в животе, которая является обычным и не относящимся, от боли в животе, которая требует медицинского вмешательства врача гастроэнтеролога.
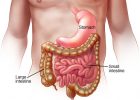
Живот, который простирается от грудной клетки до таза, содержит большое разнообразие основных органов. В нем содержатся те, что связаны с пищеварением — желудок, кишечник, поджелудочная железа, желчный пузырь, селезенка, репродукция — яичники и матка, а также другие жизненно важные органы — аппендикс, почки и многое другое.
Как правило, боль в левом верхнем квадранте относится к желудку, селезенке или кишечнику и часто связана с пищеварением. Боль в левом нижнем квадранте может относиться к тонкому кишечнику и толстой кишке. Боль в нижнем правом квадранте может сигнализировать о расстройстве аппендикса, в то время как верхний правый квадрант может относиться к поджелудочной железе, желчному пузырю или печени.

В порядке от наиболее распространенных до наименее распространенных, вот некоторые причины боли в животе.
Расстройство желудка
Очень часто боль в животе вызвана расстройством пищеварения или диспепсией. Это может быть результатом приема пищи, которую организм не может переварить, ест слишком много, ест слишком быстро или ест пищу, которая испортилась. Жирная и острая пища, а также кофеин, алкоголь и газированные напитки также могут вызвать несварение желудка. Симптомы расстройства пищеварения, вероятно, знакомы всем нам — газ, вздутие живота, диарея, тошнота, рвота и запор.
Когда пищеварение работает должным образом, пища в первую очередь переваривается в тонком кишечнике. Но когда организм не может переварить определенную пищу либо из-за пищевой чувствительности, аллергии, либо переедания, пищевые ферменты в толстой кишке и газ, побочный продукт брожения, могут накапливаться, вызывая острые боли и вздутие живота. Газ также может накапливаться в кишечнике, если человек глотает воздух во время еды или жевательной резинки. Газ и вздутие живота из-за несварения желудка обычно ощущаются в верхней части живота вскоре после еды. Боль уменьшается, когда газ удаляется — через отрыжку или метеоризм — но иногда ему нужна небольшая помощь, чтобы ему выйти. Домашние средства, которые могут помочь облегчить газовые боли, включают имбирный или мятный чай, ходьбу и нежные скручивающие движения живота.
Несварение желудка также может вызвать запор, диарею, тошноту или рвоту. Чтобы предотвратить боли в желудке из-за расстройства пищеварения, попробуйте есть более часто, более мелкие порции с меньшим количеством жира и специй. Если появляется запор, включите в свой рацион больше волокнистых продуктов, таких как фрукты, овощи и цельные зерна, и убедитесь, что вы пьете много воды.
Кислотный Рефлюкс / Язвы
Кислотный рефлюкс описывается как жгучая сильная боль, ощущаемая в нижней части груди или верхней части живота. Он также может чувствовать себя как сильные боли вокруг сердца, что приводит его разговорное название, изжога. Когда вы едите, кислота разрушает вашу пищу для пищеварения. Существует мышечный клапан между желудком и пищеводом, чтобы предотвратить поступление кислоты вверх, а не вниз, но если клапан не закрывается полностью или открывается, когда он не должен, кислота может двигаться в пищевод, который, в отличие от желудка, не имеет защитной оболочки. Это вызывает ощущение жжения, так как слизистая оболочка пищевода очень болит от кислоты. Кроме того, кислотный рефлюкс может вызвать сильное вздутие живота, частую отрыжку, тошноту, боль в горле и кашель.
Чтобы предотвратить кислотный рефлюкс, избегайте ложиться сразу после еды или употреблять тяжелую пищу перед сном. Также лучше избегать употребления чрезмерного количества кофеина, алкоголя или газированных напитков, употребления острой или жирной пищи и курения. Потеря веса, если у вас есть лишний вес, также может помочь.
Если кислотный рефлюкс является стойким, он считается гастроэзофагеальной рефлюксной болезнью (ГЭРБ). Со временем, помимо симптомов кислотного рефлюкса, нелеченная ГЭРБ может привести к воспалению пищевода и язвам. Язвенная болезнь — это рана или отверстие в слизистой оболочке желудка. Язвы могут вызывать боли в животе, которые усиливаются после еды или натощак. Язвы также могут привести к вздутию живота, расстройству желудка и потере веса. Лечение кислотного рефлюкса, ГЭРБ и язв, в дополнение к вышеупомянутым изменениям образа жизни, являются лекарственными средствами, такими как ингибиторы протонной помпы (ИПП), блокаторы гистаминовых рецепторов и антациды, многие из которых доступны как без рецепта, так и по рецепту врача.
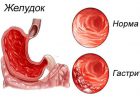
Гастроэнтерит
Вирусный гастроэнтерит, также известный как желудочный грипп, вызывает спазмы в животе, часто сопровождающиеся рыхлой, водянистой диареей, тошнотой или рвотой, а иногда и лихорадкой. Он передается через употребление в пищу или питье загрязненной пищи или воды, либо через контакт с инфицированным человеком. Здоровые взрослые обычно восстанавливаются с отдыхом и гидратацией, но пожилые люди, младенцы и те, у кого нарушена иммунная система, должны обращаться за медицинской помощью при вирусном гастроэнтерите, поскольку могут потребоваться лекарства, внутривенные жидкости и более тщательный мониторинг. https://simptom-lechenie.ru рекомендует обязательное посещение врача.
Менструальные боли, корчи
Болезненные менструальные спазмы или дисменорея могут ощущаться как судороги в нижней части живота, с болью в пояснице и прямой кишке, а также. Здесь виноват гормон простагландин. Он заставляет матку сокращаться, чтобы она могла удалить свое содержимое, но простагландины также могут раздражать желудок и прямую кишку, заставляя их сжиматься или спазм, что может вызвать боль, газ, диарею и запор. Слабую судорожную боль можно лечить с помощью безрецептурных лекарств, таких как ибупрофен или Мидол, а также домашних средств горячего душа и ванн или размещения грелок на животе и нижней части спины.
Если боль в животе ослабляет или вызывает рвоту, это может быть полезно для оценки. Несколько состояний, таких как маточные кисты, миомы, воспалительные заболевания тазовых органов или эндометриоз, могут быть причиной чрезмерной менструальной боли и могут быть исправлены с помощью медицины или хирургии.
Инфекции мочевыводящих путей (ИМП) и мочевого пузыря
Инфекции мочевыводящих путей и мочевого пузыря вызывают боль, давление и вздутие живота в нижней части живота. Они также часто сопровождаются частым и болезненным мочеиспусканием, а также ощущением необходимости мочиться, когда мочевой пузырь пуст. Имп чаще всего вызываются кишечной палочкой — бактерией, которая естественным образом присутствует в пищеварительном тракте, заражая мочеиспускательный канал и мочевой пузырь.
Чтобы снизить риск развития ИМП, пейте много жидкости, особенно воду и несладкий клюквенный сок. Для женщин частота ИМП может быть уменьшена путем протирания спереди назад, мочеиспускания в течение двадцати минут после вагинального полового акта и избегания использования спреев, дезодорантов и ароматических порошков.
Если у вас развивается ИМП, посетите вашего врача для диагностики. Короткий курс антибиотиков обычно может быстро и эффективно очистить ИМП, а также доступны различные безрецептурные обезболивающие препараты. Важно не оставлять ИМП без лечения, так как инфекция может распространиться на почки, что приведет к более серьезным и долгосрочным последствиям.
Боль в желчном пузыре и камни в желчном пузыре
Желчный пузырь располагается под печенью в правом верхнем квадранте живота. Его функция заключается в хранении и высвобождении желчи, которая помогает переваривать жиры. Чаще всего боль, вызванная желчным пузырем, ощущается в верхней части правого живота, и она часто возникает после приема жирной пищи. Боль может быть прерывистой или постоянной, и может варьироваться от легкой до тяжелой.
Большая часть боли в желчном пузыре вызвана желчными камнями, затвердевшими холестерином из желчи, которые варьируются по размеру от нескольких миллиметров до нескольких сантиметров. Если камни в желчном пузыре закупоривают проток, ведущий из желчного пузыря в печень или кишечник, это может спровоцировать холецистит, воспаление желчного пузыря. Холецистит ощущается как сильная устойчивая боль в верхней части правого живота, которая может излучаться к правому плечу или спине. Он может быть нежным при нажатии, а также может вызвать потоотделение, тошноту, рвоту, лихорадку, озноб и вздутие живота. Чтобы предотвратить камни в желчном пузыре, попробуйте питаться низкокалорийной диетой с большим количеством клетчатки из фруктов и овощей, бобовых и цельных злаков. Низко-жирная, диета высоко-волокнистая может помочь держать холестерол в желчи от твердеть. Если вы подозреваете, что ваши боли в животе вызваны инфекцией желчного пузыря или желчнокаменной болезнью, немедленно обратитесь к врачу для диагностики и лечения.
Камни в почках
Камни в почках — это твердые отложения минералов и солей, которые формируются внутри ваших почек. Они могут образовываться, когда моча становится концентрированной из-за обезвоживания, позволяя минералам кристаллизоваться и склеиваться. Камни в почках сами по себе могут быть бессимптомными, они вызывают боль только тогда, когда они перемещаются внутри почки или переходят в мочеточник, который соединяет почку и мочевой пузырь. Боль, связанная с камнями в почках, ощущается ниже ребер, в спине или сбоку, или в нижней части живота и паха. Он также может приходить волнами и сдвигать места и вызывать болезненное мочеиспускание, тошноту, рвоту, лихорадку и озноб, розовую, красную или коричневую мочу или мочу, которая пахнет или выглядит мутной.
Чтобы избежать развития камней в почках, обязательно пейте много воды, ешьте диету с низким содержанием натрия и держите индекс массы тела (ИМТ) ниже диапазона ожирения. Вы можете подвергнуться повышенному риску развития камней в почках, если кто-то из вашей семьи имел их, или если у вас есть воспалительное заболевание кишечника. Вы можете пройти камни в почках без медицинского вмешательства, иногда облегчение боли — это все, что нужно. Если вы подозреваете, что у вас есть камни в почках, подтвердите диагноз с медицинским работником, чтобы получить соответствующее лечение для вас, сделать УЗИ почек, для диагностики.
Аппендицит
Аппендикс представляет собой небольшой узкий трубообразный орган, расположенный между тонким и толстым кишечником, который для большинства людей лежит в нижнем правом брюшном квадранте. Аппендицит, воспаление аппендикса, часто начинается как тупая боль около пупка, постепенно усиливающаяся и переходящая в нижнюю правую сторону, которая может нарастать болезненно или болезненно при прикосновении. Другие симптомы аппендицита включают потерю аппетита, тошноту, рвоту, лихорадку, запор и неспособность пропускать газ. Причины возникновения аппендицита в основном они неизвестны, но некоторые врачи считают, что это может развиться в результате закупорки от травматического повреждения или накопления отвердевшего стула. Аппендицит необходимо лечить, чтобы предотвратить разрыв аппендикса. Если он все же лопнет, то может привести к перитониту, когда бактерии из аппендикса прольются в брюшную полость. Это серьезная медицинская проблема, требующая хирургического вмешательства.
Узнайте больше об аппендиците.
Дивертикулит
Дивертикулит относится к воспалению дивертикула, небольших мешочков вдоль кишечника. Боль ощущается в нижней части левого живота, наряду с лихорадкой, тошнотой, рвотой, ознобом, судорогами и запорами. Это состояние является редким и требует медицинской помощи для управления и предотвращения эскалации инфекции. К факторам риска развития дивертикулита относятся ожирение, курение, старение, недостаток физических упражнений и диета с низким содержанием клетчатки и высоким содержанием животных жиров. Читайте больше про дивертикулез кишечника, в отдельной статье.
Воспалительные заболевания кишечника (ВЗК)
ВЗК относится к различным аутоиммунным расстройствам, при которых иммунная система вашего организма атакует кишечник. Наиболее распространенными видами ВЗК являются болезнь Крона, характеризующаяся воспалением слизистой оболочки пищеварительного тракта, и язвенный колит, который вызывает воспаление и образование язв в слизистой оболочке толстой и прямой кишки. Оба состояния вызывают сильную боль в животе, ощущаемую в любом месте, обычно сопровождающуюся диареей, тошнотой, рвотой, вздутием живота, усталостью и потерей веса.
Связанные симптомы
Существует так много причин боли в животе, и это может сбивать с толку, чтобы различить, когда попробовать домашнее средство лечения и когда обратиться за медицинской помощью.
Если вы испытываете что-либо из нижеперечисленного, немедленно обратитесь за медицинской помощью:
- Боль в животе сопровождается необъяснимой потерей веса;
- Боль в животе сопровождается необъяснимым истощением;
- Боль в животе сопровождается невозможностью мочеиспускания;
- Боль в животе сопровождается обмороком или потерей сознания;
- Внезапная, сильная боль, особенно если она сопровождается лихорадкой выше 39 градусов Цельсия или если она усиливается при прикосновении;
- Кровавый кал или черный кал;
- Кровавая рвота;
- Боль в груди, которая излучается из ребер в живот.
Больной с лихорадкой и болями в животе создает широкую дифференциальную диагностику, включающую инфекции желудочно-кишечного тракта, твердых органов брюшной полости, гинекологических органов и направленную боль от инфекций за пределами брюшной полости. Первым шагом является разработка списка проблем. Из этого списка проблем можно построить клинический дифференциальный диагноз. На основе клинического диагноза затем может быть создан микробиологический дифференциальный диагноз. Кроме того, необходимо учитывать тяжесть заболевания, в котором была приобретена инфекция (в общинах или больницах), сопутствующие заболевания и лекарственные аллергии. Наконец, эмпирический отбор антибиотиков может произойти только после тщательного рассмотрения предполагаемой микробиологии, тяжести заболевания и места приобретения инфекции.
Проблема сильных болей в животе
Первая точка — это общая природа боли, которая является либо диффузной, либо локализованной. Диффузная боль в животе вызывает беспокойство о распространенном перитоните. Раздражение брюшины вызывает умеренную или сильную боль, которая усугубляется движением, заставляя пациента лежать неподвижно. Звуки кишечника гиперактивные или отсутствуют. У пациентов часто появляются токсические явления. Пациенты с ослабленным иммунитетом, особенно те, кто принимает высокие дозы кортикостероидов, требуют повышенной бдительности, поскольку противовоспалительные эффекты кортикостероидов могут маскировать как лихорадку, так и раздражительные признаки перитонита.
Боль, локализованная в определенной области или квадранте живота, может свидетельствовать о наличии специфической инфекции органа, включающей печень, селезенку, поджелудочную железу, почки, мочевой пузырь, толстую кишку, яичники или матку.
Дифференциальная диагностика
Диффузия боли в животе
Дифтерия абдоминальных болей может быть обусловлена бактериальной инфекцией предсуществующей асцитной жидкости, обычно в условиях цирроза печени, называемой первичным или спонтанным бактериальным перитонитом (СБП). Перфорация органа с пролитием желудочно-кишечного содержимого в брюшную полость, называемая вторичным перитонитом, также вызывает диффузную боль в животе, хотя начало часто бывает более острым и пациент более токсичен, чем у пациентов с СБП. У больных циррозом печени с асцитом, проявляющимся диффузной болью в животе, часто бывает сложно отличить первичный перитонит от вторичного. Компьютерная томография (КТ) может выявить свободный перитонеальный воздух. Вторичный перитонит имеет полимикробную природу, а первичный перитонит — мономикробную.
Клиническая картина, факторы риска и диагностическая оценка диффузной абдоминальной боли. Пациентам с подозрением на наличие СБП необходимо проводить парацентез. Жидкость должна быть послана для отсчета и дифференциала клетки, содержания протеина, уровня лактата, PH и на метод Грамма. Некоторые исследования показали, что выход асцитной жидкой культуры может быть увеличен путем введения жидкости в бутылки с культурами крови для инкубации. СБП диагностируется по наличию бактерий на граммовом пятне или культуре и/или по количеству лейкоцитов в жидкости > 250 клеток / мм3. Подтверждающие данные включают белок > 3 г/дл и лактат > 25 мг / дл. Колит Clostridium difficile должен быть рассмотрен в тех аспектах, которые представляются с диареей, диффузная (или местная) боль в животе (часто с сопутствующим лейкоцитозом) и недавнее воздействие антибиотиков или были недавно госпитализированы. Неинфекционные синдромы, такие как воспалительные заболевания кишечника, ишемический колит, панкреатит, узелковый полиартериит, семейная средиземноморская лихорадка, порфирия, серповидно-клеточный кризис и злокачественные новообразования, могут сопровождаться лихорадкой и диффузной болью в животе.
Некоторые инфекционные процессы, такие как вторичный перитонит с перфорацией желудочно-кишечного тракта, немедленно угрожают жизни и требуют срочной диагностики и хирургического вмешательства. Другие чаще имеют подострый характер (вирусный гепатит), и лечение может продолжаться менее критическим темпом.
Выраженная абдоминальная боль
Локализованная боль в животе может быть следствием многих причин, в том числе 1) перфорация органа с локализованным сдерживанием, таким как дивертикулит, 2) инфекции препятствуют такие органы, которые приводят к холециститу и аппендициту, 3) бактериемией, в результате распространения абсцесса образованием в почках, печени или селезенке и 4) распространение бактерий, в противном случае стерильных органов, таких как поджелудочная железа (инфицированные псевдокисты и панкреатический абсцесс) или почек (пиелонефрит). К дифференциальной диагностике локализованной боли в животе можно подойти по локализации боли: правый верхний квадрант, левый верхний квадрант, правый нижний квадрант и левый нижний квадрант. Как и при диффузных болях в животе, неинфекционные заболевания, такие как те, которые суммированы выше в дополнение к острому алкогольному гепатиту, острый инфаркт миокарда, внематочная беременность и разорванная киста яичников, могут представлять собой локализованные абдоминальные симптомы, которые могут имитировать инфекцию.
Микробиология
Решения, касающиеся отбора антибиотиков, чаще всего должны приниматься до идентификации возбудителя (возбудителей) заболевания. Во многих случаях микробные патогены никогда не выделяются или анализ на культуры проводится после того, как антибиотики были инициированы, вызывая ложноотрицательные результаты. Кроме того, изолированный патоген может не в полной мере представлять полную микробиологию инфекции. Например, кишечная палочка может быть единственным изолятом из культуры крови у пациента с дивертикулярным абсцессом, несмотря на полимикробную природу инфекции. Поэтому микробиология инфекции должна основываться на клиническом диагнозе.
Еще более важный фактор в осмыслении микробиологии включает тщательное рассмотрение того, где пациент приобрел инфекцию. Инфекции, приобретенные в сообществе, чаще всего вызываются менее устойчивыми аэробными грамотрицательными палочками, такими как E. coli, Klebsiella и Proteus spp. Внутрибольничные инфекции чаще всего вызываются более резистентными Enterobacter spp, Serratia spp , Morganella spp, Pseudomonas aeruginosa и ванкомицинрезистентными энтерококками (VRE).
Данные микробиологии перитонита, вызывающего диффузную боль в животе. Первичный бактериальный перитонит является классически монобактериальным. Бактериология вторичного перитонита зависит от места повреждения органа. Флора желудка и верхних отделов тонкой кишки часто включает в себя слюнные организмы, такие как стрептококки, лактобациллы и candida spp. Дистальные отделы тонкой кишки, подвздошной кишки и толстой кишки, являются полимикробными, включая аэробные GNR, анаэробы, такие как bacteroides и clostridia spp. и энтерококки тоже. У остро больного пациента с вторичным перитонитом, часто бывает трудно определить происхождение перфорации до проведения лапаротомии. Поэтому лучше всего предположить худший сценарий микробного случая и предположить, что перфорация включает в себя кишечные бактерии.
Сводная информация о микробиологии локализованных интраабдоминальных инфекций. Те инфекции, связанные с билиарными или желудочно-кишечными источниками (дивертикулит, холецистит, аппендицит, панкреатит, абсцесс) являются полимикробными. Воспалительные заболевания органов малого таза — это, как правило, приобретенное сообществом заболевание, передающееся половым путем. Пиелонефрит и абсцессы почек чаще всего являются монобактериальными. Абсцессы в печени могут быть полимикробными (если они происходят из желчного пузыря, аппендикса или кишечника) или мономикробными (если они вызваны бактериальным посевом) в зависимости от источника, в то время как селезеночные абсцессы чаще всего имеют кровеносное происхождение и мономикробны.
Доктора медицинских наук говорят…
При отсутствии физических признаков диффузного перитонита диагностическая визуализация с помощью компьютерной томографии (КТ) или УЗИ органов брюшной полости, должна проводиться в плановом порядке у тяжелобольных пациентов с внутрибрюшной инфекцией. Актуальность исследования продиктована присутствующей степенью нестабильности гемодинамики. Большинство пациентов должны быть оценены в течение нескольких часов после клинического диагноза. Это начальное исследование визуализации стало центральным для принятия терапевтических решений, так как интервенционная радиология заменила оперативное лечение для многих локализованных процессов, включая дивертикулярные абсцессы. Двойная контрастная КТ — это единственный наилучший метод для полной оценки степени заболевания в большинстве ситуаций. Ультразвук также довольно универсален и имеет дополнительное преимущество быть портативным, что позволяет проводить определенные процедуры в отделении интенсивной терапии. Однако ультразвуковое исследование ограничено кишечным газом, габитусом тела и более низкой чувствительностью к забрюшинным процессам или паренхиматозной инфекции. Обычно выбор метода основывается на опыте и предпочтениях интервенционного рентгенолога.
Интер-вентиляционная терапия
Способ хирургического лечения диффузного перитонита
Процедуры, используемые для лечения интраабдоминальной инфекции, включают по меньшей мере пять возможных компонентов: а) дренирование любых коллекторов жидкости, б) закрытие перфораций желудочно-кишечного тракта путем резекции или отвода, в) удаление девитализированной ткани, г) размещение дренажа и д) хирургическое лечение ран. Каждый из этих элементов является предметом некоторых дискуссий.
При определенных обстоятельствах выполняемая процедура может быть не оптимальной для контроля инфекции. Это может произойти из-за анатомических условий, которые не позволяют выполнить процедуру выбора, которую необходимо выполнить (например, обширные спайки или опухолевая инфильтрация, препятствующая мобилизации кишечника, для резекции или создания стомы), непризнанных элементов заболевания (например, множественные абсцессы), неправильного диагноза или технической ошибки, такой как непреднамеренная и непризнанная перфорация кишечника. Поэтому неадекватные процедуры могут быть существенными детерминантами исхода, что может сделать клиническое излечение менее вероятным даже при агрессивной поддерживающей и соответствующей антиинфекционной терапии. Эти пациенты относятся к критической подгруппе, поскольку на самом деле они могут получить непропорционально большую пользу от высокоэффективной антибактериальной и антисептической терапии.
Комплексное сочетание факторов влияет на решение о проведении конкретной процедуры, включая такие переменные, как основное состояние пациента, острая физиологическая реакция на инфекцию, продолжительность инфекции до постановки диагноза и лечения, анатомический объем заболевания. Анатомия пациента и доступность как послеоперационной интенсивной терапии, так и рентгенологической переоценки. Сложность этого процесса принятия решений делает разработку алгоритма достаточно сложной.
Оперативное лечение вторичного перитонита включает немедленное устранение всех гнойных коллекций, с особым вниманием к субфренальным, подпеченочным, межлопаточным и тазовым коллекциям. Хорошо известно, что перфорированный кишечник должен быть резецирован. Это понятие эволюционировало из исследований в течение нескольких десятилетий смертности после хирургического лечения перфоративного дивертикулита. Показано, что резекция с концевой колостомой значительно снижает летальность по сравнению с поперечной петлевой колостомой и дренированием. Несмотря на недавние сообщения о низкой частоте расслоения анастомоза с первичным анастомозом, хирурги не всегда принимают эту концепцию, потому что ранее сообщалось, что частота осложнений от первичного анастомоза колеблется.
Противоречия в оперативном лечении вторичного перитонита заключаются прежде всего в объемных методах закрытия раны и плановой повторной лапаротомии. Отек брюшной стенки обычно развивается у пациентов с диффузным перитонитом, вторичным по отношению к перфорации толстой кишки или расслоению анастомоза в рамках генерализованного синдрома повышенной проницаемости капилляров. Этот синдром усугубляется принятой необходимостью обеспечить агрессивное восстановление и во многих случаях сверхнормальное расширение внутрисосудистого объема. Первичное закрытие разреза брюшной полости у таких пациентов может быть затруднительным или даже неразумным. Повышенное внутрибрюшное давление может привести к сдавлению брыжеечных и почечных вен, приводя в некоторых случаях к острой почечной недостаточности или некрозу кишечника. Этот клинический объект обычно называют абдоминальным компартмент-синдромом. Чтобы избежать этого раннего послеоперационного осложнения, может быть выполнена вставка фасциальных протезов. Были использованы различные материалы, в том числе Марлекс, Силастик, политетрафторэтилен, или совсем недавно открытый 3-л стерильный внутривенный мешок. Каждый подход имеет свои достоинства и проблемы.
Непроницаемые материалы могут усугубить перитонит и должны использоваться только в том случае, если планируется повторная лапаротомия. Однако множественные лапаротомии при абдоминальном сепсисе были коррелированы с увеличением смертности и плохими исходами, особенно из-за увеличения частоты образования свищей. Было также показано, что повторное вскрытие для контроля интраабдоминальной патологии вызывает значительную гипотензию в периоперационном периоде из-за повышенного высвобождения цитокинов, демонстрируя обратную корреляцию между уровнем интерлейкина-6 в сыворотке крови и средним послеоперационным артериальным давлением.
Сетчатые материалы, особенно у пациентов с диффузным перитонитом, эффективно создают открытую брюшную рану, что позволяет постоянно дренировать брюшную полость. Однако этим пациентам требуется интенсивный уход за ранами. Альтернативой окончательному закрытию разреза брюшной стенки является временное закрытие брюшной полости с помощью прозрачного мешка Боготы. Этот прозрачный 3-л солевой мешок для внутривенного раствора сливается и открывается, чтобы предложить однослойную непромокаемую повязку. Этот мешок сшивается в шве к фасциальным краям, чтобы предотвратить сокращение и обеспечить несвязную поверхность, чтобы предотвратить развитие адгезии. Кроме того, с прозрачным мешком на каждой стороне фасции края могут быть закрыты вместе, чтобы обеспечить полустерильную среду для брюшной раны.
Преимущества такого временного закрытия складываются в два раза. Во-первых, края фасции остаются свежими, что позволяет избежать травм, возникающих при повторной лапаротомии. Во-вторых, мешок можно периодически подтягивать, чтобы исключить ретракцию фасции, что может привести к трудному закрытию грыжи в будущем. Этот метод был успешно использован в Университете Цинциннати, часто позволяя помимо промывки внутрибрюшного сбора жидкости и частой повторной оценки брюшной полости, сохраняя и расширяя жизнеспособность брюшной фасции.
Эти методы часто используются, когда пациент настолько гемодинамически неустойчив, что кишечные анастомозы не выполняются (если были сделаны резекции). Из-за опасений за отсутствие достаточного брыжеечного кровотока, чтобы обеспечить заживление анастомоза, концы кишечника могут быть оставлены скрепленными. Затем анастомозы выполняются, когда шок был обращен вспять.
Дренаж абсцесса кожи
Чрескожное дренирование абсцесса и оперативное вмешательство лучше рассматривать как взаимодополняющие, а не конкурентные методы. Когда это возможно, неоперативное (т. е. чрескожное) дренирование абсцессов предпочтительнее открытого хирургического вмешательства, из-за снижения исходного состояния пациента, что почти повсеместно сопровождает оперативную манипуляцию внутрибрюшной инфекцией. Точное основание для этого неясно, но значительная доля пациентов, перенесших экстренные операции по поводу внутрибрюшной инфекции, испытывают острый гемодинамический компромисс в раннем послеоперационном периоде. При использовании по соответствующим показаниям, чрескожное дренирование абсцесса, по крайней мере, так же эффективно, как и операция, и связано с меньшей заболеваемостью.
Воспаление может проявляться в виде флегмоны (жизнеспособной воспаленной ткани), разжиженного абсцесса, инфицированной некротической (нежизнеспособной) ткани или их комбинации. Разжиженные абсцессы дренируются, а мокрота и некротическая ткань — нет. Решения относительно того, какой метод следует использовать, в значительной степени основаны на результатах КТ и требуют опыта, клинического суждения и тщательного рассмотрения лежащих в основе и сосуществующих процессов заболевания. Тесное сотрудничество между хирургом, интервенционным рентгенологом и другими врачами, участвующими в уходе за пациентом, является обязательным. Специфические показания к чрескожному дренированию абсцессов значительно расширились и в настоящее время включают многие состояния, которые ранее считались недренируемыми, такие как множественные или мультилокулянтные абсцессы, абсцессы с кишечным сообщением и инфицированные гематомы.
Важно определить цели процедуры при оценке показаний и успешности. Потенциальные исходы включают лечение, темпорализацию, паллиацию и неудачу. Излечение достигается тогда, когда абсцесс разрешен процедурой дренирования. Темпорализация позволяет решить абсцесс и клиническое улучшение, с оперативным вмешательством, необходимым для лечения основной причины или резецировать некротическую ткань. Преимущества отсрочки связаны с улучшением физиологического состояния пациента и уменьшением степени инфицирования по мере первоначального заживления. Паллиативное лечение достигается при улучшении состояния больного за счет дренирования абсцесса, несмотря на наличие фатального основного состояния. Мы считаем, что отсроченные и паллиативные результаты представляют собой успех.
Основные требования к чрескожному дренированию абсцесса включают безопасный маршрут чрескожного доступа и наличие сбора жидкости дренажной консистенции. Кровоточащие дискразии являются относительным противопоказанием, подобным для любой интервенционной процедуры. Безопасный чрескожный доступ достижим в большинстве случаев. Как правило, можно отличить дренажную жидкость от флегмоны или некротической ткани с помощью комбинации визуализации и тонкоигольной аспирации. Не все жидкие собрания требуют дренажа, хотя вообще необходимо для тех которые заражены и для стерильных собраний которые причиняют симптомы должные к массовому эффекту. Это определение должно приниматься на индивидуальной основе.
Антибактериальная терапия
Большинство инфекций, рассмотренных в этой статье, требуют хирургического вмешательства и / или дренирования. Хирургическая консультация настоятельно рекомендуется. Перед началом антибактериальной терапии необходимо получить два набора культур крови.
Целями антибактериальной терапии внутрибрюшных инфекций, которые должны лечиться либо чрескожным, либо оперативным вмешательством, являются: (1) ускорение элиминации инфицирующих микроорганизмов, (2) минимизация риска рецидива внутрибрюшной инфекции, (3) (возможно) сокращение клинических проявлений инфекции и (4) ограничение распространения абдоминальной раневой инфекции (например, некротизирующий фасциит). У больных с локализованными абсцессами антибиотики снижают лихорадку и другие проявления системного ответа, но только через 24 — 36-часовой интервал. Антибиотики следует вводить после того, как была начата реанимация жидкости, чтобы восстановить адекватную висцеральную перфузию и обеспечить лучшее распределение лекарств. Кроме того, антимикробные побочные эффекты могут усугубляться при нарушении перфузии органов.
При выборе противомикробных препаратов необходимо учитывать не только предполагаемую микробиологию, но и общее место приобретения инфекции, тяжесть заболевания пациента и недавно примененные антибиотики. Тех, кто болен более тяжело, особенно если они находятся в состоянии септического шока, следует лечить более агрессивно, так как вероятность ошибки очень мала. В этих тяжелых ситуациях лучше всего выбирать средства, обладающие активностью против наиболее распространенных патогенов, таких как Pseudomonas aeruginosa или VRE. Если пациент находится в состоянии септического шока, то может быть целесообразно выбрать два средства , которые обладают активностью против P. aeruginosa в дополнение к покрытию для обоих VRE (с даптомицином, квинупристин-дальфопристин (Синерцид) или линезолид) и анаэробов (метронидазол). Если пациент принимает или недавно принимал антибиотики, то следует предположить, по крайней мере на начальном этапе, что патогены, вызывающие внутрибрюшинную инфекцию, устойчивы к тем недавно применявшимся противомикробным препаратам, и эти антибиотики следует избегать. Как только культуры доступны, эмпиризм антибиотиков может быть более точно адаптирован.
Хотя соответствующая роль анти-энтерококковой терапии является спорной, большинство авторитетов считают, что специфическая терапия, направленная на этот организм, должна назначаться только тогда, когда энтерококки являются единственными организмами, выделенными из образцов брюшной полости или изолированными из крови. В многочисленных проспективных, слепых и рандомизированных исследованиях сравнивались режимы, активные в отношении обычных изолятов энтерококков при внебольничных инфекциях. По меньшей мере в шести из этих исследований режим компаратора не имел аналогичного охвата. Тем не менее, ни одно из этих исследований не продемонстрировало преимущества лечения энтерококков. Таким образом, рутинный охват энтерококками не является необходимым для пациентов с внебольничными инфекциями, приобретенными в обществе.
При инфекциях, которые являются мономикробными, таких как первичный перитонит или селезеночные или почечные абсцессы, можно лечить одним антибиотиком, направленным на конкретный патоген. Полимикробные инфекции часто нуждаются в нескольких антибиотиках, каждый из которых направлен на другой патоген. Например, классический «хирургический тройной» антибактериальный режим ампициллина, гентамицина и клиндамицина, назначаемый при вторичном перитоните, направлен на энтерококк, аэробный ГНР и анаэробы. Некоторые лекарственные средства обладают активностью против других бактерий, например аминогликозиды против аэробного GNR. Другие препараты охватывают более одного вида патогена и могут использоваться по отдельности в качестве эквивалента двух или трех антибиотиков. Например, ампициллин-сульбактам будет охватывать приобретенные сообществом аэробные ГНР, анаэробы и энтерококки, в то время как пиперациллин-тазобактам или имипенем-циластатин могут охватывать нозокомиальные аэробные ГНР, анаэробы и большинство энтерококков.
Верифицированы попытки выявления клинических особенностей у больных с перитонитом, что повышает риск неблагоприятных исходов. Эти анализы выявили параметры, прогнозирующие смертность, а не риск рецидива инфекции, включая более высокие оценки APACHE II, плохое питание, значительное сердечно-сосудистое заболевание и неспособность получить адекватный контроль над источниками. Аналогичным образом, иммуносупрессия пациента, подавляемая медикаментозной терапией при трансплантации, раке или воспалительном заболевании, должна получать более широкий спектр терапии. Пациенты с другими острыми и хроническими заболеваниями также могут быть иммуносупрессированы, хотя это трудно определить. Для таких пациентов могут быть гарантированы антимикробные схемы с расширенным спектром действия, включая Меропенем, Имипенем/циластатин, пиперациллин/тазобактам, хинолон плюс метронидазол или цефалоспорин третьего/четвертого поколения плюс метронидазол.
Длительная длительность пребывания в стационаре и длительная (>2 дней) предоперационная антимикробная терапия являются значимыми предикторами неудачи из-за рецидива инфекции и предполагают, что организмы, резистентные к стандартной эмпирической антимикробной схеме, могут быть ответственны. Такие пациенты должны лечиться от инфекций, связанных со здоровьем. Соответствующие режимы для таких пациентов будут отражать терапию, предусмотренную для других инфекций, приобретенных, таких как пневмония, связанная с ИВЛ, и, как правило, включают карбапенем и ванкомицин (или покрытие для VRE). Индивидуальные блоки могут приютить множественные к лекарственной устойчивости, организмы и требовать даже более сфокусированной терапии.
Виды Candida часто колонизируют просвет кишечника. Эмпирическая терапия для инфекций приобретенных в обществе вообще не показана. Рассмотрение вопроса о добавлении флуконазола эмпирически может быть рассмотрено для пациентов с нозокомиальной инфекцией и находящихся в состоянии септического шока. Candida albicans или другие кандиды виды культивируются примерно у 20% больных с острыми перфорациями желудочно-кишечного тракта. Даже когда грибы восстанавливаются, противогрибковые агенты не нужны, если пациент недавно не получил иммуносупрессивную терапию для новообразования, трансплантации или воспалительного заболевания, или имеет послеоперационную или рецидивирующую внутрибрюшную инфекцию. Если Candida albicans обнаружен, Флуконазол является подходящей терапией. Для Флуконазол-резистентных видов Candida, терапия амфотерицином в, эхинокандинами (каспофунгин, анидулофунгин, микафунгин) или триазолом (Вориконазол). Последние два средства вызывают значительно меньшую токсичность, чем амфотерицин В, и должны использоваться до Амфотерицина В.
При выборе антибиотиков для внутрибрюшных инфекций часто бывает полезно продумать наиболее вероятные патогены и выбрать один антибиотик для лечения каждого из них. Затем, при желании, антибиотик «тройной» может быть объединен в один или два агента, которые будут охватывать все предполагаемые патогены.
Госпитальные приобретенные инфекции чаще всего вызваны резистентными бактериями, требующими более широкого спектра антибиотиков. Эти пациенты в септическом шоке должном к внутрибрюшной инфекции должны быть обработаны наиболее агрессивно в виду того что допустимый предел для ошибки тонок. В каждом диагнозе дается несколько вариантов выбора, чтобы дать клиницисту варианты для пациентов с непереносимостью антибиотиков. Имейте в виду, что нет ни одного правильного антибиотика или комбинации антибиотиков для лечения этих инфекций. Есть много способов снять кожу с бактерии.
Продолжительность терапии
Антимикробную терапию при выявленных инфекциях следует продолжать до тех пор, пока не наступит разрешение клинических признаков инфекции, включая нормализацию температуры и количества лейкоцитов, а также возвращение функции желудочно-кишечного тракта. Риск последующей неудачи лечения представляется довольно низким у пациентов, у которых на момент прекращения антимикробной терапии не было клинических признаков инфекции.
У пациентов, имеющих стойкие или рецидивирующие клинические проявления внутрибрюшной инфекции после пяти-семи дней терапии, должно быть проведено соответствующее диагностическое исследование. Это должно включать в себя КТ или ультразвуковую визуализацию, а также противомикробную терапию, эффективную против первоначально выявленных организмов, следует продолжать. Пациенты с персистирующими или рецидивирующими внутрибрюшными инфекциями, вероятно, потребуют дополнительного вмешательства для достижения контроля над источниками. Если у пациента имеются стойкие клинические симптомы и признаки, но после тщательного исследования не обнаружено никаких признаков новой или персистирующей инфекции, то прекращение противомикробной терапии является оправданным. Терапия может быть изменена на пероральные антибиотики, когда пациенты клинически улучшаются и допускают пероральное питание.
Данная статья размещена исключительно в общих познавательных целях посетителей и не является научным материалом, универсальной инструкцией или профессиональным медицинским советом, и не заменяет приём доктора. За диагностикой и лечением обращайтесь только к квалифицированным врачам, в государственных больницах и частных клиниках.


















Для меня причиной болей было вздутие, живот раздувало капитально. Посдавала анализы, сходила на узи, выявили острый колит. По рекомендации врача, села на диету, начала пить симетикон с фенхелем от газов. Симптомы поутихли, болевые ощущения перестали беспокоить.