- Причины возникновения инфекции мочевыводящих путей
- Причины бактериальныой инфекции мочевыводящих путей
- Классификация инфекций мочевыводящих путей
- Уретрит.
- Цистит.
- Нестерильная моча.
- Острый пиелонефрит.
- Симптомы инфекции мочевыводящих путей
- Диагностика
- Лечение инфекций мочевыводящих путей
- Профилактика инфекций мочевыводящих путей
Что такое бактериальные инфекции мочевыводящих путей?
Бактериальные ИМП могут поражать уретру, предстательную железу, мочевой пузырь или почки. Симптомы могут отсутствовать или включать учащение мочеиспускания, императивные позывы, дизурию; боль внизу живота и в поясничной области. Системные проявления и даже сепсис могут возникнуть при поражении почек. Диагностика основывается на анализах и бактериологическом исследовании мочи. Лечение бактериальных инфекций мочевыводящих путей — антибактериальная терапия.
Среди лиц от 20 до 50 лет ИМП в 50 раз чаще встречают у женщин, чем у мужчин. Частота возникновения возрастает после 50 лет, но соотношение ее у женщин и мужчин уменьшается из-за увеличения частоты заболеваний предстательной железы.
Причины возникновения инфекции мочевыводящих путей
Мочевыводящие пути от почек до наружного отверстия уретры в норме стерильны и обладают резистентностью к бактериальной колонизации, несмотря на частую контаминацию дистального отдела уретры кишечными бактериями. Механизмы, которые поддерживают стерильность мочевыводящих путей, включают кислотность мочи, освобождение мочевого пузыря при мочеиспускании, мочеточниково-пузырный и пузырно-уретральный сегменты, уретральный сфинктер, и иммунологические барьеры слизистой оболочки.
Около 95 % инфекций мочевыводящих путей возникают при миграции бактерий восходящим путем из уретры в мочевой пузырь, и в случае острого неосложненного пиелонефрита — из мочеточника в почку. Остальные ИМП тема тогенные. Системная бактериемия может возникнуть в результате ИМП, особенно у пожилых. Около 6,5 % случаев внутрибольничных бактериемии связаны с ИМП.
Осложненные инфекции мочевыводящих путей имеют место при наличии предрасполагающих факторов, благоприятствующих восходящей бактериальной инфекции; такими являются инструментальные вмешательства, анатомические аномалии, препятствие оттоку мочи и недостаточное опорожнение мочевого пузыря.
Частый исход аномалий пузырно-мочеточниковый рефлюкс, который имеется у 30-45 % детей младшего возраста с клиникой ИМП. ПМР обычно бывает вызван врожденными дефектами, приводящими к недостаточности замыкательного механизма мочеточникового устья; чаще всего при коротком интрамуральном сегменте мочеточника. ПМР также может развиваться у пациентов с нейрогенным мочевым пузырем при повреждениях спинного мозга. Другие анатомические аномалии, предрасполагающие к ИМП, — это уретральные клапаны, позднее формирование шейки мочевого пузыря, удвоение уретры. Отток мочи может быть нарушен камнями, опухолями и увеличением предстательной железы. Опорожнение мочевого пузыря может быть нарушено нейрогенной дисфункцией, беременностью, выпадением матки и цистоцеле. ИМП, вызванные врожденными факторами, развиваются преимущественно детей; большинство остальных факторов риска ИМП характерны для взрослых.
Неосложненные инфекции мочевыводящих путей возникают без предшествующих аномалий или нарушений оттока мочи. Они наиболее часто развиваются у молодых женщин, но также могут возникать и у молодых мужчин, имеющих незащищенный анальный половой акт, необрезанную крайнюю плоть, незащищенный половой акт с женщинами, влагалища которых колонизированы уропатогенами, и мужчин больных СПИДом. Факторы рискаженщин включаютсексуальные контакты, применение влагалищных диафрагм со спермицидами, антибиотиков и рецидивирующие ИМП в анамнезе. Нередко использование презервативов со спермицидными составами повышает риск инфекции мочевыводящих путей у женщин. Риск ИМП у женщин, применяющих антибиотики и спермициды, вероятно, возникает в результате нарушений состава вагинальной микрофлоры, способствующих избыточной колонизации. У пожилых женщин риск ИМП повышается в результате загрязнения промежности при недержании кала. Сахарный диабет повышает как риск возникновения, так и тяжесть инфекции мочевыводящих путей у мужчин и женщин.
Причины бактериальныой инфекции мочевыводящих путей
Большинство бактериальных ИМП вызвано кишечными бактериями. В относительно нормальных мочевыводящих путях чаще всего выявляют штаммы £ col со специфическими факторами адгезии к переходному эпителию мочевого пузыря и мочеточника. Остальными неотрицательными патогенами мочевыводящих путей являются другие энтеробактерии, особенно Klebsella, Proteus mrabls Pseudomonas aerugnosa. Энтерококки и коагулазонегативные стафилококки — самые частые грамположительные возбудители инфекции мочевыводящих путей.
£ col вызывает более 75 % внебольничных ИМП во всех возрастных группах; S. saprophytcus — около 10%. Среди госпитализированных больных £ col выявляют в 50 % случаев ИМП; грамотрицательные штаммы Klebsella, Proteus, Enterobacter Serrata — в 40 %; грамположительные бактерии Enterococcus faecals, S. saprophytcus S. aureus — в остальных случаях.
Классификация инфекций мочевыводящих путей
Уретрит.
Бактериальная инфекция уретры возникает, когда микроорганизмы колонизируют множественные периуретральные железы в луковичном и подвесном отделах мужской или на всем протяжении женской уретры. Передающиеся половым путем Chlamda trachomats, Nessera gonorrhoae Негрех smplex являются частыми причинами уретрита у мужчин и женщин.
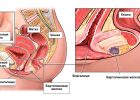
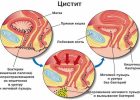
Цистит.
У женщин неосложненному циститу нередко предшествует половой акт. У мужчин бактериальный цистит, как правило, осложненный и возникает в результате восходящей инфекции из уретры или предстательной железы или вторично после инструментальных вмешательств на уретре. Наиболее частая причина рецидивирующего цистита у мужчин — хронический бактериальный простатит.
Нестерильная моча.
Некоторые пациенты, главным образом пожилые женщины, имеют персистирующую бактериурию с меняющейся флорой, которая одновременно и бессимптомна, и рефрактерна к лечению. Количество лейкоцитов в моче у них может быть немного повышено. Большинство таких больных лучше оставить без лечения, потому что обычный исход лечения в таких случаях — формирование микрофлоры высокой резистентности.
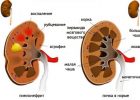
Острый пиелонефрит.
Пиелонефрит — бактериальное поражение паренхимы почек. Данный термин не следует употреблять для описания тубулоинтерстициальной нефропатии до тех пор, пока не документировано инфекционное поражение. В среднем 20 % внебольничных бактериемии у женщин развиваются в результате пиелонефрита. Пиелонефрит не характерен для мужчин без патологии мочевыводящих путей.
Хотя обструкция предрасполагает к пиелонефриту, у большинства женщин больных пиелонефритом нет очевидных функциональных или анатомических отклонений. Рефлюкс может быть результатом как самого цистита, так и анатомических дефектов. Эта тенденция значительно увеличивается при нарушениях уродинамики. Пиелонефрит или абсцесс почки могут быть результатом гематогенной
ИМП, которая встречается редко и обычно развивается на фоне бактериемии вирулентных бактерий. Пиелонефрит часто встречается у молодых девушек и у беременных после инструментальных вмешательств или катетеризации мочевого пузыря.
Почки обычно увеличены из-за инфильтрации полиморфно-ядерными нейтрофилами и отека. Инфекционный процесс распределен очагово, нерегулярно, начинаясь в лоханке и мозговом слое, распространяясь на корковый слой в виде расширяющегося клина. Клетки хронического воспаления выявляются уже через несколько дней и возможно формирование медуллярного или субкортикального абсцесса. Между очагами инфекционного процесса обычно расположена нормальная почечная паренхима. Папиллярный некроз может наблюдаться при пиелонефрите в сочетании с сахарным диабетом, обструкцией, серповидно-клеточной анемией, или нефропатией, связанной с анальгетиками. Хотя острый пиелонефрит ведет к сморщиванию почки у детей, у взрослых при отсутствии рефлюкса или обструкции оно возникает реже.
Симптомы инфекции мочевыводящих путей
У пожилых пациентов ИМП часто бывает бессимптомной. Пожилые пациенты, а также больные с нейрогенным мочевым пузырем или постоянным мочевым катетером могут иметь клинику сепсиса, но не иметь урологических симптомов. При наличии симптомов они могут не коррелировать с локализацией инфекционного процесса ввиду значительного сходства, что создает определенные трудности для диагностики.
При уретрите основной симптом это дизурия и, преимущественно у мужчин, выделения из уретры. Выделения обычно гнойные при поражении N. gonorrhoeae белые слизистые при других возбудителях.
Начало цистита обычно внезапное, с учащением, императивностью позывов и болезненным, жгучим выделением малых порций мочи. Ноктурия с болью над лоном и в нижних отделах поясницы частый симптом. Моча часто мутная, а макрогематурия возникает у 30 % больных. Тем пература тела может подняться до субфебрильных цифр. Пневматурия может возникнуть, если источником инфекции мочевыводящих путей является мочепузырнокишечный или мочепузырновагинальный свищ.
При остром пиелонефрите симптомы могут быть такие же, как и при цистите; у 30 % больных отмечается учащение мочеиспускания и дизурия. Однако при пиелонефрите типичные симптомы включают озноб, лихорадку, боли в боку, тошноту и рвоту. Если передняя брюшная стенка не напряжена, иногда можно про-пальпировать чувствительную увеличенную почку. Болезненность при перкуссии в костовертебральном углу, как правило имеется на стороне поражения. У детей симптомы часто скудные и менее характерные.
Диагностика
Диагноз требует подтверждения значительной бактериурии в образце правильно собранной мочи.
Сбор мочи. При подозрении на заболевание, передающееся половым путем перед мочеиспусканием необходимо получить уретральный соскоб. После этого собирается чистая порция мочи или путем катетеризации.
Для получения чистой, средней порции мочи наружное отверстие уретры обрабатывают легким непенящимся дезинфектантом и осушивают стерильным тампоном. Контакт мочи с кожей должен быть минимизирован путем раздвижения половых губ у женщин и оттягивания крайней плоти у мужчин. Первые 5 мл не собираются, следующие 5-10 мл подлежат сбору в стерильную емкость. Для мужчин образец считается положительным на инфекцию, передающуюся половым путем, при выявлении более 104 колоний в 1 мл; для женщин — более 105 колоний в 1 мл.
У женщин пожилого возраста и женщин с влагалищными выделениями и кровотечениями, предпочтителен забор мочи путем катетеризации. Многие клиницисты также выполняют катетеризацию мочевого пузыря, если необходимо исследование органов малого таза. Поскольку внешняя контаминация при катетеризации минимальна, уровень более 103 колоний в 1 мл является диагностическим. Образцы мочи, полученные по постоянному уретральному катетеру, не подходят и не должны быть использованы для диагностики инфекции мочевыводящих путей.
Исследование мочи. Микроскопическое исследование мочи полезно, но не является определяющим. Пиурией называют содержание более 8 лейкоцитов в 1 мкл нецентрифугированной мочи, что соответствует 2-5 лейкоцитам в одном поле зрения центрифугированного осадка. В действительности большинство пациентов с ИМП имеют более 10 лейкоцитов в 1 мкл мочи. Наличие бактерий при отсутствии пиурии, особенно когда найдены разные штаммы, обычно является результатом контаминации во время получения образца мочи. Микрогематурия имеется почти у 50 % пациентов, но макрогематурия — явление редкое. Лейкоцитарные цилиндры, которые требуют специфической окраски для дифференцировки с почечными канальцевыми цилиндрами, указывают только на воспалительную реакцию. Они могут иметь место при пиелонефрите, гломерулонефрите и неинфекционном тубулоинтерстициальном нефрите.
Дипстик-тесты также широко используют. Положительный нитритовый тест со свежевыделенной мочой высокоспецифичен в отношении ИМП, но не очень чувствителен. Тест на лейкоцитарную эстеразу очень специфичен при наличии более 10 лейкоцитов в 1 мкл и при этом довольно чувствителен. В неосложненных случаях с типичными симптомами большинство клиницистов считают положительные дипстик и микроскопический тесты достаточными. В таких случаях, при наличии данных о вероятном возбудителе, бактериологическое исследование вряд ли изменит лечение, но значительно повысит его стоимость.
Бактериологическое исследование рекомендовано, когда симптомы предположительны, а анализ мочи не достаточно информативен; когда очевидна осложнен ная ИМП, включая пациентов с сахарным диабетом, иммуносупрессией, недавними госпитализациями или инструментальными вмешательствами на уретре, или рецидивирующими ИМП; когда пациенту более 65 лет, или симптомы предполагают пиелонефрит. Бактериологическое исследование мочи должно быть выполнено с минимальной задержкой по времени или же образец должен быть сохранен при температуре 4 °С при предполагаемой задержке более 10 мин. Образцы, содержащие большое количество клеток переходного эпителия, для бактериологического исследования обычно непригодны. Иногда ИМП имеется, несмотря на низкое содержание колоний, вероятно из-за предшествующей антибактериальной терапии, сильного разведения образца мочи или препятствия оттоку инфицированной мочи. Повторное исследование улучшает диагностическую значимость положительного результата.
Локализация инфекционного процесса. У многих пациентов клиническая дифференцировка инфекции мочевыводящих путей верхних и нижних отделов невозможна и исследование мочи с этой целью обычно не рекомендуется. Если у пациента имеется высокая лихорадка, болезненность в костовертебральном углу, пиурия и цилиндры в моче, вероятен пиелонефрит. Возможный не-инвазивный способ дифференцировки инфекции мочевого пузыря от почечной — это ответ на короткий курс антибактериальной терапии.
Симптомы, схожие с циститом и уретритом, могут возникать при кольпите и вагините, дизурия при этом развивается в результате контакта мочи с воспаленными половыми губами. Кольпит можно отличить по наличию выделений с запахом и диспареунии.
Другие иследования. У тяжелобольных пациентов следует исключить сепсис, для чего обычно необходимы полный анализ крови, электролиты, концентрация мочевины, креатинина и посевы крови на микрофлору. Пациентам с болями в животе исключают другие причины острого живота; пиурия может иметь место при остром аппендиците, воспалительных заболеваниях толстой кишки и других экстраренальных патологиях. Большинство взрослых пациентов не нуждаются в изучении структурных аномалий, кроме случаев рецидивирующей и осложненной инфекции мочевыводящих путей; подозрения на нефролитиаз; вновь возникшей почечной недостаточности или бессимптомной гематурии; сохранения лихорадки в течение 48-72 ч. Дополнительные методы исследования включают внутривенную урографию, ультрасонографию и КТ. У женщин с рецидивирующим циститом рутинное урологическое исследование не проводят, так как оно не влияет на лечение.
Лечение инфекций мочевыводящих путей
Лечение всех форм инфекций мочевыводящих путей требует анти-биотикотерапии. Обструктивная уропатия, анатомические аномалии и нейрогенные мочеполовые нарушения обычно требуют оперативной коррекции. Дренирование мочевых путей катетером при обструкции способствует быстрому разрешению ИМП. Иногда кортикальный абсцесс почки или паранефральный абсцесс также требует дренирования. Инструментальные вмешательства на нижних отделах мочевыводящих путей в присутствии ИМП должны быть по возможности отложены. Предотвращение бактериального загрязнения мочи перед инструментальными вмешательствами и антибактериальная терапия в течение 3-7 дней после могут предотвратить жизнеопасный уросепсис.
Уретрит. Сексуально активные пациенты с симптомами уретрита обычно нуждаются в превентивной терапии в ожидании результата тестов на инфекции, передающиеся половым путем. Типичная схема включает цефтриаксон 125 мг внутримышечно, азитромицин 1 г внутрь однократно или доксициклин 100 мг внутрь дважды в день в течение 7 дней. Мужчинам с уретритом, вызванным возбудителями, не передающимися половым путем, назначают ко-тримоксазол или фторхинолоны в течение 10-14 дней; женщины лечатся по схеме, предложенной для цистита.
Цистит. 3-дневный курс ко-тримокса-зола или фторхинолонов эффективно лечит острый цистит и устраняет потенциальные бактериальные патогены во влагалище и желудочно-кишечном тракте. Однократные схемы способствуют высокой частоте рецидивов и не рекомендуется. Более длительные курсы терапии назначают пациентам с недавними ИМП в анамнезе, с сахарным диабетом или с длительностью симптомов более 1 нед.
При пиурии — но не бактериурии — у сексуально активной женщины предварительно предполагают уретрит, вызванный С. Trachomats, и назначают соответствующее лечение пациентке и ее половому партнеру. При рецидивировании симптомов и при наличии положительного бактериологического анализа и микроорганизма, чувствительного к 3-дневному курсу антибактериальной терапии, или при подозрении на пиелонефрит лечение преследует цель терапии почечной инфекции в виде 14-дневного курса ко-тримоксазола или фторхинолона. У некоторых пациентов с небольшим количеством колоний при бактериологическом анализе может развиться острый уретральный синдром в результате травмы или воспаления уретры или инфицирования N. gonorrhoeae, tuberculoss, грибковой инфекцией.
Бессимптомная бактериурия. Обычно бессимптомная бактериурия у пациентов с сахарным диабетом, пожилых или пациентов с постоянным мочевым катетером не требует лечения. В то же время бессимптомную бактериурию у беременных активно наблюдают, она требует лечения как клинически явная ИМП, но при этом лишь некоторые антибактериальные препараты могут быть безопасно использованы. Лактамы, сульфонамиды, нитрофураны можно безопасно назначать на ранних сроках беременности, но сульфонамиды не следует назначать перед родами из-за риска развития ядерной желтухи.
Лечение инфекции мочевыводящих путей, также показано при бессимптомной ИМП у пациентов с нейтропенией, после недавней трансплантации почки, которым запланировано инструментальное урологическое исследование, у детей младшего возраста с выраженным везикоуретральным рефлюксом и пациентов с частыми симптомами ИМП со струвитовыми камнями, которые невозможно удалить. Лечение обычно состоит из соответствующей антибактериальной терапии в течение 3-14 дней или более длительной супрессивной терапии при некурабельной обструкции.
Острый пиелонефрит. Антибактериальная терапия возможна в амбулаторных условиях, если пациент сознательно следует советам врача, отсутствует тошнота и рвота, признаки обезвоживания и сепсиса. Стандартный курс включает прием ко-три-моксазола в соотношении 160/800 мг внутрь дважды в день или ципрофлоксацин 500 мг внутрь дважды в день. В противном случае пациент должен быть госпитализирован для назначения парентеральной терапии, основанной на чувствительности к антибактериальным препаратам наиболее частых штаммов микроорганизмов. Обычный курс может включать ампициллин с гентамицином или ко-тримоксазол с фтор-хинолонами или цефалоспоринами широкого спектра действия. Азтреонам, -лактамы с ингибиторами -лактамаз и имипенем + циластатин обычно являются препаратами резерва для осложненного течения пиелонефрита или после недавнего инструментального урологического исследования. Парентеральная терапия продолжается до разрешения лихорадки и других признаков клинического улучшения. В более чем 80 % случаев улучшение наступает в течение 72 ч. После этого можно назначить препараты внутрь, и выписать пациента после завершения 14-дневного курса. В сложных ситуациях может потребоваться более длительная антибактериальная супрессия и урологическая коррекция анатомических дефектов.
При диагностике пиелонефрита во время беременности необходима госпитализация и парентеральная терапия р-лактамами с аминогликозидами или без них.
Профилактика инфекций мочевыводящих путей
Женщинам, которые претерпевают более трех ИМП в году, могут помочь мочеиспускание непосредственно сразу после полового акта и отказ от использования диафрагм. Употребление клюквенного сока уменьшает частоту пиурии и бактериурии.
Если указанные мероприятия не имеют эффекта, антибактериальная профилактика внутрь в низких дозах значительно уменьшает риск возникновения последующих ИМП, например ко-тримоксазол 40/200 мг 1 раз в день или трижды в неделю, нитрофурантоин 50 или 100 мг 1 раз в день или фторхинолон. Также могут быть эффективны ко-тримоксазол или фторхинолоны после полового акта. При рецидиве ИМП после 6 мес подобного лечения профилактику назначают на 2 или 3 года.
Ввиду потенциальной эмбриотоксичности пациенты, принимающие фторхинолоны, также должны пользоваться эффективной контрацепцией. Некоторые антибактериальные препараты влияют на эффективность контрацептивов, нарушая кишечно-печеночную циркуляцию эстрогенов или усиливая метаболизм их в печени. Женщины, принимающие оральные контрацептивы, должны пользоваться барьерными контрацептивами во время приема данных антибактериальных препаратов.
Эффективная профилактика ИМП у беременных женщин похожа на таковую у не беременных. Данная группа включает больных с пиелонефритом во время предыдущей беременности, пациенток с бактериурией во время беременности, которые имели рецидив после курса терапии, и пациенток, нуждающихся в профилактике рецидивирующей ИМП перед планируемой беременностью.
Антимикробная профилактика в пост-менопаузальном периоде такая же, как описана выше. В дополнение к ней местное применение эстрогенов значительно уменьшает возникновение рецидивов ИМП у женщин с атрофическим уретритом и вагинитом.
Данная статья размещена исключительно в общих познавательных целях посетителей и не является научным материалом, универсальной инструкцией или профессиональным медицинским советом, и не заменяет приём доктора. За диагностикой и лечением обращайтесь только к квалифицированным врачам, в государственных больницах и частных клиниках.