Лечение любых заболевание органов, связанных с усвоением пищи, невозможно представить без ограничений в еде. Диета при панкреатите – простое и эффективное средство снизить нагрузку на органы пищеварения, помочь организму даже в условиях заболевания получать с пищей все необходимое.
Некоторые продукты способны навредить даже здоровому организму, например, употребление спиртной продукции в чрезмерных количествах рано или поздно вызовет сбои во всех системах, не только пищеварительной. Жирное, жареное, кондитерские изделия, привычный многим стол — все это далеко не полезно, и исключение этих маленьких радостей жизни прибавит жизненных сил даже здоровому организму.
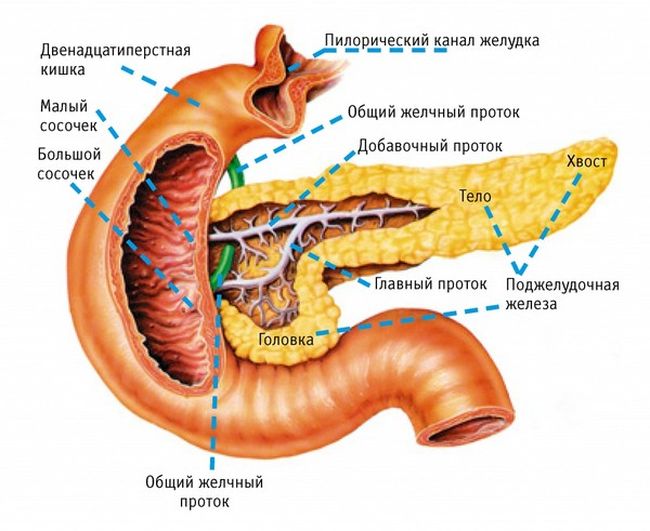
Панкреатит – заболевание поджелудочной железы, именно ее нормальное функционирование помогает организму усваивать жиры, белки и углеводы. Причины сбоев в работе могут быть разными, не только неправильное питание, но и заболевания ЖКТ, нарушения в работе печени, травмы, инфекционные заболевания. Назначаемая врачом диета при панкреатите поджелудочной железы способствует нормализации работы и печени в том числе, тормозит развитие в ней патологических процессов.
Однако чаще всего симптомы панкреатита возникают из-за неумеренного употребления жиров, причем это не обязательно сало или масло. Кондитерская продукция, представленная сейчас в большом соблазнительном количестве, почти вся изготавливается на основе кондитерских жиров – на пальмовом масле, говоря проще, которое способно разрушить не только печень и поджелудочную железу, но и расстроить обмен веществ, вызвать быстрое развитие атеросклероза и принести много иных неприятностей.
Симптомы панкреатита
Панкреатит – воспалительное заболевание и острая форма его необычайно опасна, вызывает резкое ухудшение самочувствия человека, при подозрении на острую форму пациента немедленно госпитализируют.

Основные симптомы заболевания могут быть такими:
- резкое повышение или снижение давления, температура
- невыносимая боль, вплоть до болевого шока. В случае воспаления большей части органа приобретает опоясывающий характер
- землистый цвет лица, лицо осунувшееся
- икота, тошнота, безудержная рвота, при этом приступы рвоты не приносят облегчения
- диарея, запор
- липкий пот, желтушность, синюшные пятна на животе, в паху, пояснице
Помните! Если есть хотя бы приблизительно такие симптомы, нельзя медлить ни минуты, вызывать карету скорой помощи, панкреатит может протекать ураганно и вызвать резкое ухудшение состояния человека за очень короткое время
Панкреатит – как теперь питаться
Есть несколько правил, которые помогут перенести острый период, не истощая организм. Начав лечение поджелудочной железы, следует сразу смириться с тем, что основной частью его будет диетический стол, и питаться как раньше, теперь нельзя.
- Еду теперь придется готовить на пару. Дома должна будет появиться пароварка, неважно, электрическая или для приготовления на газовой плите. Еда, приготовленная таким образом полезна и здоровому организму, в продуктах сохраняется естественный вкус, особенно в овощах, и много полезных человеку веществ (рецепты для пароварки разнообразны и можно подобрать блюда из разрешенных продуктов).
- Есть теперь нужно часто (5-6 раз в день) и небольшими порциями, нельзя переедать.
- В основном еда должна быть жидкой, полужидкой консистенции. Овощи, каши придется перетирать.
- Варить крупы нужно только на воде
- Принимать пищу нужно в теплом виде, слишком холодные или горячие блюда должны быть приведены к нужной температуре
- Потребление соли должно быть снижено.

Из рациона полностью исключаются:
- копчености, соленья, маринованные продукты
- колбасы, сосиски
- кондитерская продукция, шоколад, какао
- алкоголь
- соки с высоким содержанием фруктовых кислот
- продукты с высоким содержанием жиров
- острые приправы, чеснок, другие пряности.
Острый панкреатит: как пережить
Во время острого панкреатита диета обычно не назначается, состояние человека настолько плохо, что о приемах пищи речи даже не идет.
При остром приступе рекомендуется первые 2 дня дать организму возможность разгрузки поджелудочной железы.
Можно только пить воду – заварить шиповник, пить минеральную воду без газа – 5-7 стаканов в день (1,5-2 литра).
Затем начать принимать пищу, приготовленную с соблюдением правил, изложенных выше. Первые приемы пищи должны быть как можно менее калорийны, так следует питаться почти неделю.
Лучше всего, если это будет каша, приготовленная без соли и перетертая. После голодания начинать нагружать органы пищеварения нужно осторожно и постепенно, диета при обострении панкреатита предназначена для адаптации организма к заболеванию, она поможет пережить приступ, и сохранит функциональность органов пищеварения.
Питательность нужно повышать шаг за шагом, через неделю калорийность может быть повышена до 900 Ккал. Жиров в еде быть не должно, постепенно можно добавлять молочную обезжиренную продукцию, нежирные белки, лечащий врач порекомендует основные рецепты.
На вторую неделю питательность принимаемой пищи может составить 1100 Ккал.
Диета при панкреатите, примерное меню на 6-7 день после обострения
- Завтрак
Рисовая или манная каша на воде, можно перетереть ее с фруктами
- Второй завтрак
Отварная рыба – небольшой кусочек, ее также можно приготовить в пароварке, перетертое пюре (картофельное, морковное)
- Обед
Суп на овощном бульоне, рыба, на десерт – перетертые фрукты.
- Отужинать можно небольшой порцией обезжиренного творога, перед сном выпить простоквашу или нежирный кефир.
Через неделю-другую после обострения, ориентируясь на самочувствие, можно начать есть немного более калорийно, увеличить объем потребляемой пищи. Лечебный стол может включать белковой пищи до 100 г в день, углеводов – до 450 г, можно включить в рацион не более 40 г жиров.
Но еда должна готовиться по-прежнему на пару, или отвариваться, и все должно поедаться без соли. Примерное меню может быть предложено врачом, который проводит лечение, и в рамках его рекомендаций можно немного варьировать блюда и пробовать несложные рецепты.
На 11-12 день можно считать, что пациенту удалось пережить острую фазу заболевания, теперь следует несколько расширить меню:
- готовить вегетарианские супы
- есть мясо (нежирное), рыбу, должным образом приготовленные
- творог, кефир, простокваша (с минимальной жирностью)
- каши
- фрукты и овощи.
С такими вкусностями, как:
- выпечка, печенья
- сметана, сливки
- копчености
- жареное мясо, рыба
- алкоголь
- соленья, приправы – придется проститься надолго, лечение и восстановительный период длится до года, несмотря на то, что симптомы могут сгладиться или совсем исчезнуть. Но и по истечении его любая перегрузка поджелудочной железы будет немедленно сказываться на состоянии человека.
Диета при панкреатите – это ограничения на всю жизнь, особого меню следует придерживаться постоянно, и не обманываться улучшением общего самочувствия. Только соблюдение правильного баланса поступаемых жиров, углеводов и белков сможет сохранить качество жизни и нормализовать работу пищеварительных органов, сделает лечение эффективным.
Как питаться при хроническом панкреатите
Хроническая форма нарушения функциональности поджелудочной железы может развиться после приступа острой, кроме того, наличие таких болезней, как желчнокаменная болезнь, аллергии, гепатит, атеросклероз могут сразу сформировать условия для хронических проявлений панкреатита. В любом случае при наличии симптомов панкреатита, либо после перенесенной острой фазы, назначается лечение и диета, направленные на восстановление пищеварительной функции и разгрузку основных органов ЖКТ.
В условиях, когда недуг может в любую минуту дать обострение, диетический стол особенно важен, его надо каждый день соблюдать для собственного блага. Дробное питание, без переедания, повышение калорийности только в случае наличия физической нагрузки, регулярное очищение кишечника – факторы, которые человек в состоянии обеспечить самостоятельно, диета при панкреатите поджелудочной железы – это в значительной мере изменение образа жизни, системы питания.
Обязательно нужно контролировать потребление белка, это строительный материал для восстановления поврежденных тканей. Белковая пища должна составлять около 120 г в день, причем большая часть должна быть животного происхождения. Мясо, рыбу следует отваривать или готовить на пару.
Это могут быть:
- цыпленок (нежирный)
- кролик
- говядина
- телятина
- индейка.
Употребление постного мяса предупредит развитие жирового гепатоза печени (скапливание в печени жиров и замена клеток печеночной ткани жировыми образованиями и соединительной тканью), это сохранит функциональность печени.
- Употребление творога, нежирного (от 0 до 5%) и свежего, обязательно. Молочный белок отлично усваивается и способствует регенерации паренхимы печени. При потреблении полезных продуктов, кроме насыщения, организм получает и лечение, и строительный материал для восстановления.
- При этом не стоит злоупотреблять молоком, нежирное молоко можно пить по 0,5-1 стакану в день, но лучше заменить его кефиром или простоквашей.
- Жирные сыры употреблять нельзя, однако можно есть понемногу нежирные сорта, если организм нормально переносит их.
- Можно потреблять яичный белок, готовить из него воздушные омлеты на пару. Яйца вкрутую есть не рекомендуется, желтки лучше оставлять.
- Приготовление каш из различных круп (овсянка, рис, гречка) будет восполнять недостаток белка растительным эквивалентом. Бобовые могут вызвать повышенное газообразование, поэтому их употребление исключается. Исключение может составить зеленый горошек.
- Можно потреблять немного жира, не более 70 г в сутки, но это должно быть качественное сливочное масло, маргарины, масла на основе пальмового – полностью запрещены. Сливочное масло разрешается положить в кашу, в допустимом количестве, непосредственно перед едой. Вообще готовить без масла, чтобы оно не проходило тепловую обработку, его можно добавлять в уже готовое остывшее блюдо перед подачей.
- Хлеб нужно есть «вчерашний», свежий и горячий нельзя. Также правильно будет есть хлеб из второсортной муки.
Допускается несдобная выпечка, в очень небольшом количестве.
- Перетертое пюре из отварных овощей можно есть ежедневно. Подойдут картофель, тыква, баклажаны, свекла, кабачки, морковь. Лук перед добавлением в блюдо следует обдавать кипятком, не более 15 г на порцию. Фрукты также надо потреблять, но некислых сортов. Яблоки очень полезны запеченные, либо перетертые.
- Можно очень слабый кофе, чай с молоком, овощные соки без добавления соли и специй.
- Из сладостей можно карамель, конфеты без шоколада, мармелад, мед, пастилу. Часть сахара можно заменять ксилитом или сорбитом.
Несмотря на то, что диета разрешает довольно много, из рациона должны быть исключены:
- ряженка, сливки, молоко 6%, соленый, жирный сыр
- любые бульоны (кроме овощных)
- консервы, колбасы
- субпродукты (печень, почки, мозги)
- яичница традиционная, яйца вкрутую
- из овощей – редис, хрен, грибы, редька, щавель, шпинат, зеленый лук, любые маринованные овощи.
Это лишь примерная схема питания – «Диета стол 5» — одна из самых известных. Подробные рекомендации, списки препаратов, план питания может дать только врач, исходя из состояния пациента, наличия иных заболеваний, многих других факторов. Если состояние стабильно, обычно рекомендуют придерживаться принципов «Диеты стол 5».
Как запланировать свое питание при панкреатите
Существует достаточно схем лечебного питания, которого нужно придерживаться при заболеваниях поджелудочной железы.
Все они разработаны специалистами в области диетического и лечебного питания, и следует придерживаться этих меню для того, чтобы как минимум сохранить функциональность органа, и не допустить дальнейшего развития болезни.
Можно корректировать свое питание, основываясь на «Диет-стол 5», лечебно профилактическую разработку системы питания. «Стол 5» – диета для людей, страдающих нарушениями пищеварения, болезнями печени, хронической формой панкреатита. Однако и здоровым людям можно придерживаться ее принципов, это послужит лишь к улучшению фигуры, обменных процессов и работы основных органов пищеварения.
Основные принципы этой системы питания уже изложены выше, это основа для формирования меню для людей, страдающих панкреатитом, болезнями печени, а также просто для желающих питаться правильно.
- Любые продукты, повышающие кислотность желудка, полностью исключаются
- Диету 5 отличает повышенное содержание белков, при этом жиров мало, углеводов тоже
- Все подается только в отварном виде, приготовленным на пару, все должно быть протерто или измельчено
- Нельзя голодать (за исключением пациентов, только что перенесших острый приступ), нужно практиковать частые приемы пищи маленькими порциями
- Диета 5 может быть вполне вкусной, разнообразной, если нет особых указаний лечащего врача, в меню можно включать ванилин, корицу, лавровый лист. Блюда можно приправлять не только сливочным маслом в разрешенном количестве, но и оливковым, другими растительными маслами.
Рацион может быть таким, это примерные блюда на день:
- Завтрак
Каша на воде из риса или овсянки, отварное или паровое мясо.
- Ланч
Взбитый омлет из 2 яиц, можно добавить запеченные или отварные овощи
- Обед
Вегетарианский суп, его следует перетереть. Овощи на пару или отварные, отварное мясо, небольшой сухарик. Компот из сухофруктов (очень полезен при панкреатите).
- Полдник
Нежирный свежий творог, можно приготовить из него запеканку, запивать можно компотом, слабым чаем или нежирным молоком.
- Ужин
Пюре из овощей (картофельное, морковное, тыквенное), паровая рыба
- На ночь можно выпить кефир.
При желании меню можно расширить, есть много легких в приготовлении, вкусных, полезных диетических блюд, рецепты есть и специализированной литературе, и в сети.
- Из рыбы можно готовить нежное паровое суфле, из фруктов муссы, запеканки, суфле.
- Вегетарианские супы также можно разнообразить, готовить овсяные, рисовые, супы-пюре с сухариками. Рецепты растительной диеты сделают питание вкусным. На десерт можно потреблять разнообразные кисели, желе, отвары, травяные чаи с добавлением кусочков фруктов.
- Главное, чтобы питание было калорийным, содержало витамины и необходимые минералы. Творог можно готовить самостоятельно, делать его кальцинированным. Для улучшения пищеварения можно принимать специальные препараты, содержащие необходимые для организма ферменты, принимать витамины.
- Кроме оздоровления пищеварительных органов снизится вес, постепенно отладится обмен веществ.
Для примера можно ознакомиться с несколькими простыми и аппетитными рецептами приготовления пищи по схеме питания «Диета стол 5».
Паровые котлетки
Нежирный говяжий фарш – 150 г, белый хлеб – 20 г, молоко – 2 столовые ложки, столовая ложка оливкового масла, соль на кончике ножа.
Все смешивается, добавляется соль, из полученной массы скатать маленькие шарики, разложить в пароварке, готовить на медленном огне.
Овощные голубцы
Полстакана овощного отвара, несколько листьев капусты (они должны быть целыми), 50 г моркови, половина помидора, 20 г репчатого лука, зелень – 10-15 г, яйцо, 70 г риса, по столовой ложке нежирной сметаны и муки.
Яйцо отварить (затем измельчить), рис тоже, смешать с измельченными морковью, помидором, луком. Капустные листья обдать кипятком, затем завернуть в них готовую начинку.
Все выкладывается в посуду, заливается соусом (смешивается овощной отвар, сметана, мука). Далее блюдо запекается 40 минут. Количество ингредиентов можно пропорционально увеличить.
Мясо с яблоками, в молочном соусе
Мясо (говядина) – 150 г, 10 г сливочного растопленного масла, 75 г молока, мука 5 г, яблоки – 100 г. (количество ингредиентов можно пропорционально увеличить).
Отварное мясо нарезается тонкими пластами. Яблоки очищаются от кожуры, сердцевины, нарезаются кружочками. Сковородка смазывается маслом, сначала выкладывается слой яблок, затем мясо, его тоже нужно прокладывать яблоками. Сверху полить приготовленным соусом (молоко смешивается с мукой). Сверху немного полить растопленным маслом, затем запечь в духовке.
Запеканка из отварной курицы с овощами
Мясо куриное – 100 г, мука – 10 г, молоко – 50 мл, масло сливочное – 10 г, морковь – 40 г, цветная капуста – 50 г, яичный белок, столовая ложка растительного масла.
Вареное куриное мясо дважды прокручивается через мясорубку, затем его надо вымешать с молочным соусом и взбитым белком (половиной).
Морковь и капуста тушится в кастрюле с добавлением чайной ложки масла, затем их следует протереть через сито, вымешать с половиной взбитого белка.
Фарш выкладывается на сковороду (предварительно смазать маслом), на пару доводится до полуготовности, затем сверху нужно выложить овощной фарш, слегка смазать растопленным маслом и запекать в духовке.
Творожные шарики с медом
Нежирный творог – 100 г, яйцо (на это количество творога нужно ½ яйца), 15 г муки, 30 г меда, 30 г сметаны.
Творог смешать с яйцом, мукой, хорошо перемешать, слепить шарики, отварить в подсоленной воде (высыпать в кипяток, после закипания выключить, немного охладить прямо в воде, затем откинуть на дуршлаг). Есть, макая в мед и сметану.
Следует помнить, что еда – не главное, можно отказать себе в привычной вкусной пище и ввести в правило сдержанный диетический стол, в любом случае, лучше отказаться от чего-то, чем переживать приступы обострения заболевания, а также тяжелые последствия этих приступов.
Данная статья размещена исключительно в общих познавательных целях посетителей и не является научным материалом, универсальной инструкцией или профессиональным медицинским советом, и не заменяет приём доктора. За диагностикой и лечением обращайтесь только к квалифицированным врачам, в государственных больницах и частных клиниках.